La sclérose en plaques (SEP) est aussi imprévisible que complexe. Il n’y a pas deux personnes qui vivent la maladie de la même manière, et même lorsque la maladie semble sous contrôle, ce n’est pas toujours le cas. De nombreux patients atteints de SEP, en particulier d’une forme de sclérose en plaques dite progressive, continuent de voir leur handicap progresser même en l’absence de poussées1,2.
Pendant longtemps, ce phénomène est resté mal compris et la recherche s’est concentrée sur les « poussées » soudaines et aigues qui provoquent l’aggravation de la maladie, et non sur les processus immunitaires sous-jacents.
Nous avons donc commencé à nous y intéresser.
Comprendre la sclérose en plaques autrement
On peut s’attendre à ce que les cellules immunitaires aient des réactions imprévisibles dans les maladies directement liées aux processus immunitaires, comme les maladies auto-immunes ou celles provoquées par l’inflammation (l’asthme, par exemple).
Nombre de ces cellules immunitaires sont également souvent impliquées dans les maladies du système nerveux central (SNC), et nous commençons à comprendre les mécanismes qui, au lieu de nous protéger, causent des dommages à long terme. Ce phénomène, appelé neuroinflammation, est à l’œuvre dans des maladies telles que la sclérose en plaques3.
Comment la neuroinflammation fonctionne-t-elle ?
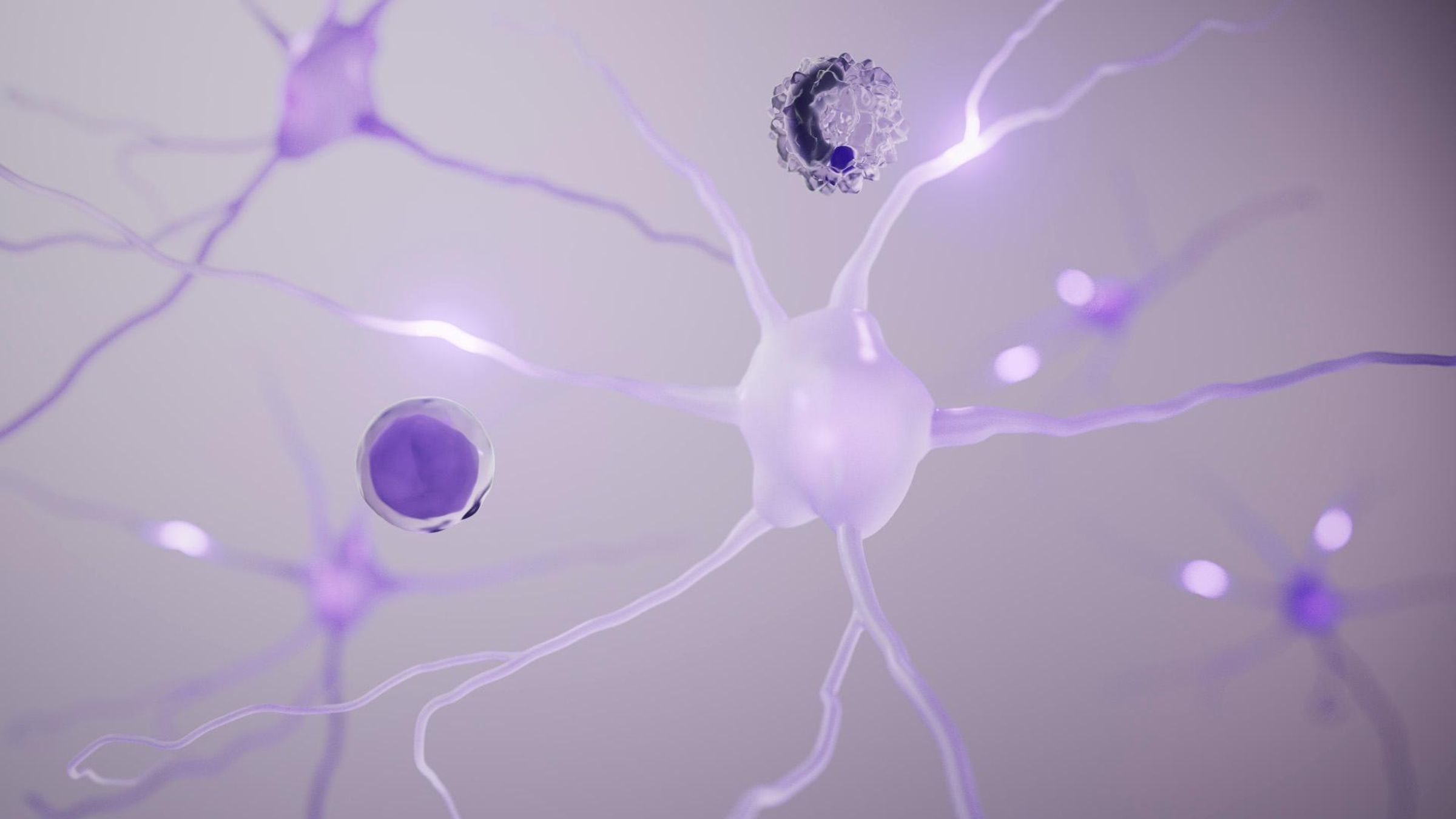
Notre système nerveux central est protégé par ce que l’on appelle la barrière hémato-encéphalique, une barrière de cellules qui empêche les substances présentes dans le sang de pénétrer dans le cerveau. Parfois, cette barrière commence à se dégrader et, lorsqu’elle est endommagée, des cellules immunitaires qui ne sont pas supposées le faire, peuvent traverser la barrière et commencer à causer des dommages3.
Ces cellules peuvent commencer à attaquer les neurones sains (cellules du cerveau et de la moelle épinière) et les endommager. Ce processus se manifeste rapidement, il peut par exemple s’agir d’une poussée soudaine, et les cellules cérébrales disposent de moyens pour riposter. Les cellules immunitaires rebelles ont cependant une autre arme secrète : elles « recrutent » des cellules immunitaires spécifiques qui protègent le cerveau. Ces cellules, appelées microglies, vivent à l’intérieur du système nerveux central (SNC) et ont pour seule mission de le protéger1,2,4,5.
Mais lorsque les cellules immunitaires attaquent, elles peuvent également retourner par erreur ces microglies contre des cellules saines. Ainsi, même après une éventuelle réparation des dommages, ces microglies, confinées dans le SNC, sont toujours activées contre les neurones et peuvent causer des lésions lentes mais progressives - ce que l’on appelle une neuroinflammation chronique à bas bruit (smoldering neuroinflammation)1.
Différentes parties du cerveau sont alors impactées par ces lésions, et cette neuroinflammation continue d’aggraver les dommages sur une longue période. Les cellules dégénèrent et commencent à mal fonctionner1,2.
Notre objectif est simple : aider les personnes atteintes de SEP à vivre l’instant présent, et non la maladie.
Notre contribution aux progrès scientifiques pour améliorer la vie des patients
La SEP se caractérise par une neurodégénérescence, c’est-à-dire que les cellules du cerveau et d’autres parties du système nerveux ne fonctionnent plus et finissent par mourir. Cela entraîne un déclin du contrôle nerveux et de la fonction physique, et à terme, de la mobilité6.
Pendant longtemps, les chercheurs n’ont pas compris comment la neuroinflammation pouvait contribuer à la neurodégénérescence. Nous avions une vision totalement différente des maladies neurologiques impliquant le SNC et des affections inflammatoires impliquant le système immunitaire.
Désormais, nous savons qu’il en va autrement. Ce ne sont pas uniquement les poussées soudaines qui sont à l’origine de la progression dévastatrice et destructrice de la SEP, la neuroinflammation chronique latente1 joue également un rôle. Nous ouvrons une voie scientifique majeure avec la découverte des liens entre le système immunitaire et les cellules nerveuses, cela dans le but de trouver de nouveaux moyens de ralentir la maladie et d’aider les patients du monde entier qui vivent avec la SEP.
Cela signifie tirer parti de notre connaissance approfondie des processus immunitaires pour tenter d’enrayer la neuroinflammation, de ralentir la progression de la maladie et, espérons-le, d’améliorer la qualité de vie des patients qui en ont le plus besoin. Notre objectif est simple : aider les personnes atteintes de SEP à vivre l’instant présent, et non la maladie.
À lire aussi

Wei et sa quête de force, au laboratoire comme dans la vie

Comment « l'impossible » est devenu une vague de succès pour Céline

Un processus couvant : Une nouvelle façon de penser à propos de la sclérose en plaques
Références
- Giovannoni G, Popescu V, Wuerfel J, et al. Smouldering multiple sclerosis: the ‘real MS’. Ther Adv Neurol Disord. doi:10.1177/17562864211066751
- Frisch ES, Pretzsch R, Weber MS. A Milestone in Multiple Sclerosis Therapy: Monoclonal Antibodies Against CD20—Yet Progress Continues. Neurotherapeutics. 2021;18:1602-1622.
- Häusser-Kinzel S, Weber MS. The role of B cells and antibodies in multiple sclerosis, neuromyelitis optica, and related disorders. Front Immunol. 2019;10:201.
- Scalfari A. MS can be considered a primary progressive disease in all cases, but some patients have superimposed relapses - Yes. Mult Scler.2021;27(7):1002-1004.
- Matejuk A, Ransohoff RM. Crosstalk Between Astrocytes and Microglia: An Overview. Front Immunol. 2020 Jul 16;11:1416. doi : 10.3389/fimmu.2020.01416. PMID: 32765501; PMCID: PMC7378357.
- Absinta M, Sati P, Masuzzo F, et al. Association of chronic active multiple sclerosis lesions with disability in vivo. JAMA Neurol. 2019;76(12):1474-1483.
MAT-FR-2600214-02/26
